VITAMINAS
- Folato
- Vitamina A
- Vitamina C
- Vitamina D
- Vitamina B12
- Colina
- Tabla resumen: Recomendaciones de ingesta de vitaminas durante el embarazo (IOM y OMS/FAO)
INTRODUCCIÓN
Durante el embarazo aumentan las necesidades de varias vitaminas. Los requerimientos de la mayoría de las vitaminas hidrosolubles aumentan durante el embarazo, como las vitaminas del complejo B, y la vitamina C (tabla). También aumentan los requerimientos de las vitaminas A y D (vitaminas liposolubles).
Algunas vitaminas tienen especial importancia para que el resultado del embarazo sea óptimo (Ej: folato). Asociándose la deficiencia de ciertas vitaminas a resultados adversos tanto para la salud de la madre, como del feto y recién nacido. El exceso de ciertas vitaminas, especialmente las liposolubles, como la vitamina A, también puede producir efectos adversos.
En la tabla se indican las ingestas recomendadas de vitaminas durante el embarazo, establecidas por la OMS/FAO y el Instituto de Medicina de Estados Unidos (IOM).
A continuación se abordan las necesidades de las vitaminas de mayor importancia durante el embarazo.
El folato es una vitamina esencial del grupo B (algunas veces denominada vitamina B9)1. El folato se puede encontrar naturalmente en los alimentos y como ácido fólico (su forma sintética) en suplementos vitamínicos y alimentos fortificados. El cuerpo absorbe el ácido fólico más rápido que el folato, aunque debe ser convertido en éste para ejercer su acción biológica2.
Esta vitamina juega un rol esencial en la síntesis, reparación y función del ADN (material genético encontrado en todas las células)3. El embarazo es el momento cuando el requerimiento de folato se incrementa en gran medida para mantener la demanda de la rápida división celular y para el crecimiento del feto, la placenta, y tejido materno4. La cantidad adecuada de folato es especialmente importante durante los primeros 28 días tras la concepción, cuando es necesario para la formación y cierre del tubo neural, una estructura embrionaria que posteriormente se convierte en el cerebro y la médula espinal. La carencia de folato se asocia a defectos del tubo neural, como espina bífida (Figura 1) y anancefalia, defecto fatal en que falta parte del tejido cerebral5. Se sugiere que el 70 % de todos los defectos del tubo neural se puede evitar con una ingesta adecuada de ácido fólico6.
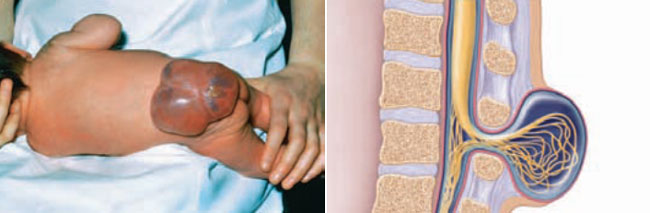
Figura 1: Espina bífida (malformación del tubo neural del embrión que sucede cuando la columna vertebral no rodea completamente la médula espinal, permitiendo que esta última sobresalga).
(Fuente: Thompson et al., 20085)
Tras la exigencia de algunos países como EE.UU, Canadá y Chile de fortificar ciertos productos a base de cereales, como harina, cereales para el desayuno y pastas, se han registrado descensos significativos en la incidencia de tasas de nacimientos con anomalías congénitas del tubo neural7.
La carencia de esta vitamina, también se ha asociado a otros problemas, tales como, bajo peso al nacer, parto prematuro, mayor incidencia de abortos espontáneos, preeclampsia y desprendimiento de placenta1,8. Además, la carencia de folato durante el embarazo puede provocar anemia macrocítica o megaloblástica (una condición en que las células sanguíneas no maduran adecuadamente), la cual causa fatiga, debilitamiento, y dificultad para respirar5,8.
El IOM9 recomienda que todas las mujeres en edad fértil ingieran 400 μg/día de ácido fólico procedente de suplementos y/o alimentos fortificados, además del folato contenido en alimentos de una dieta saludable. Esta recomendación se realiza porque una cantidad adecuada de folato debe estar disponible muy temprano en el embarazo (incluso antes de que muchas mujeres hayan confirmado su embarazo) y porque muchos embarazos no son planificados. Y una vez que el embarazo está confirmado, puede ser muy tarde para evitar los problemas del tubo neural.
Este organismo recomienda para las mujeres embarazadas una ingesta diaria de folato igual a 600 μg (50% más respecto a las mujeres no embarazadas). Y continuar ingiriendo 400 μg/día de ácido fólico provenientes de suplementos y/o alimentos fortificados, además del folato de alimentos de una dieta saludable. Además establece un nivel máximo tolerable igual a 1000 μg diarios (1 mg/día)9.
Por otro lado, la OMS recomienda durante el embarazo tomar diariamente suplementos de ácido fólico y hierro para reducir el riesgo de bajo peso al nacer, anemia materna y deficiencia de hierro. Recomienda que se tome durante todo el embarazo (comenzando lo antes posible), una dosis diaria de 400 μg (0.4 mg) de ácido fólico y 30–60 mg de hierro. Por otro lado, recomienda que todas las mujeres, desde el momento en que comienzan a intentar quedarse embarazadas, tomen suplementos de ácido fólico (400 μg ácido fólico al día) para prevenir defectos del tubo neural10.
En ciertos casos las necesidades de folato son mayores. En los casos de condiciones inflamatorias las demandas de folato son mayores y por lo tanto, se requieren niveles más altos de folato. También se requieren niveles más altos en los casos de enfermedades inflamatorias intestinales (enfermedad de Crohn y colitis ulcerosa) y enfermedad celiaca, como resultado de problemas de malabsorción8,11. Las mujeres diabéticas también pueden beneficiarse con el consumo de niveles más altos de ácido fólico. También se recomienda mayores dosis de ácido fólico en el caso de mujeres con un embarazo afectado previamente con defectos de tubo neural o con un mayor riesgo de tener un bebé con un defecto del tubo neural (Ej. mujeres con antecedentes familiares de espina bífida, mujeres que toman medicamentos anti-epilépticos, etc.), En estos casos se recomienda 4 mg/día de ácido fólico para prevenir la recurrencia de defectos de tubo neural12.
Se debe considerar que algunos medicamentos interfieren con el metabolismo del ácido fólico. Estos fármacos incluyen aminopterina, carbamacepina, metotrexato, fenitoína, fenobarbital, difenilhidantoína y trimetoprima-sulfa (Septra, Bactrim). Fumar cigarrillos elimina el ácido fólico del cuerpo. El tabaquismo pasivo también puede reducir los niveles de ácido fólico. Además, beber té verde puede evitar que el cuerpo absorba el ácido fólico11.
El folato se encuentra naturalmente en muchos alimentos, especialmente en el hígado, cítricos, legumbres, levadura de cerveza, porotos de soja, productos integrales y verduras de hoja oscura (Ej. espinaca). El hígado es la fuente alimenticia más concentrada de folato (320 ug/100 g), sin embargo este alimento contiene niveles muy altos de vitamina A que puede llegar a ser tóxico. El folato también se puede encontrar como ácido fólico en alimentos fortificados, tales como panes, cereales, pasta, arroz y harinas. Como el folato no se almacena en el cuerpo por mucho tiempo, debe reponerse todos los días11.
En la siguiente tabla se indican los contenidos de folato por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
Tabla 1: Contenido de folato por porción de distintos alimentos, que se consideran buena fuente de esta vitamina
| COMIDA | PORCIÓN |
DFE mcg POR PORCIÓN |
| Lentejas, cocinadas | ½ taza | 179 |
| Frijoles ojos negros (caupí), cocinados | ½ taza | 178 |
| Garbanzos, cocinados | ½ taza | 141 |
| Espinaca, hervida | ½ taza | 131 |
| Espárragos, cocidos | 4 lanzas | 89 |
| Coles de Bruselas, congeladas, cocidas | ½ taza | 78 |
| Jugo de naranja | 1 taza | 74 |
| Lechuga romana, picada | 1 taza | 64 |
| Aguacate, rodajas | ½ taza cruda | 59 |
| Espinacas, cruda | 1 taza | 58 |
| Brócoli, picado, congelados, cocidos, | ½ taza | 52 |
| Guisantes verdes, congelados, cocidos, | ½ taza | 47 |
| Frijoles, enlatados | ½ taza | 46 |
| Pan, blanco | 1 rebanada | 43 |
| Cacahuetes, tostado | 1 onza | 41 |
| Germen de trigo | 2 cucharadas | 40 |
FUENTES: https://ods.od.nih.gov/factsheets/Folate-HealthProfessional/; https://ndb.nal.usda.gov
Durante el embarazo aumentan las necesidades de vitamina A para apoyar el crecimiento del feto y proveer una reserva limitada en el hígado fetal, así como para mantener su propio crecimiento de tejidos13. En el último trimestre la demanda de vitamina A es mayor, debido al rápido crecimiento fetal que depende de la vitamina A disponible en la circulación materna. Se estima que en esta etapa el feto requiere alrededor de 100 ug diarios1.
La vitamina A es crítica en varias funciones del organismo, como la visión, función inmune, crecimiento de los huesos, reproducción y el crecimiento y desarrollo embrionario temprano3,14.
La deficiencia de vitamina A durante el embarazo se asocia a restricción del crecimiento fetal, parto prematuro y bajo peso al nacer, anormalidades que pueden causar problemas a corto y largo plazo en la salud del bebé14.
Por otro lado, la alta ingesta de vitamina A también presenta riesgos adversos. La vitamina A se considera teratogénica (que puede producir una malformación de nacimiento) si se encuentra en exceso en los inicios del embarazo. Si se consume demasiada vitamina A especialmente durante el primer trimestre (y antes de la concepción), aumenta el riesgo de que el bebé nazca con malformaciones craneofaciales, incluidos la fisura del labio o del paladar, defectos cardiacos y anomalías del sistema nervioso central5,11. Son mayores los riesgos de severos defectos de nacimiento si la exposición del feto a altas dosis de vitamina A ocurre entre la semana 5 y 7 (después de la última regla). La mujer embarazada debería evitar multivitaminicos o suplementos prenatales que contengan más de 1.500 ug (5.000 UI) de vitamina A (preformada)1.
El IOM recomienda una ingesta de 770 ug al día para las mujeres embarazadas de 19 años o más (70 ug/dia adicionales respecto a la mujer no embarazada), y de 750 mg/día para las madres más jóvenes. Además este organismo establece un nivel máximo tolerable de vitamina A para la embarazada igual a 3.000 ug diarios (10.000 UI/día)15.
Una dieta bien equilibrada proporciona suficiente vitamina A, así que no se recomienda la suplementación durante el embarazo.
En la dieta la vitamina A puede ser encontrada en la forma de carotenoides de provitamina A, como el betacaroteno y en forma de vitamina A preformada. Éste se convierte en retinol (vitamina A preformada) en el intestino delgado. Los altos consumos de betacaroteno, no conducen a niveles excesivos de vitamina A en el cuerpo14,16.
Las fuentes más comunes de vitamina A preformada son los productos de origen animal, como el hígado de ternera, el hígado de pollo, los huevos y los productos lácteos desgrasados. La vitamina A también se encuentra en las leches descremadas fortificadas, la margarina y algunos cereales del desayuno (janice). En los alimentos la vitamina A preformada generalmente se encuentra en una concentración insuficiente para causar toxicidad14; excepto en el hígado el cual se debería evitar durante el embarazo, especialmente en etapas tempranas1. La otra mitad de la vitamina A que consumimos procede de alimentos ricos en beta-caroteno y otros carotenoides que pueden convertirse en vitamina A. Las frutas y verduras de color naranja y amarillo intenso, como zanahorias, mangos, melón calameño, batatas o camotes, zapallo (calabaza de invierno) son excelentes fuentes de beta-caroteno, el pigmento responsable del color. Los vegetales de hoja verde como espinacas, ciertas variedades de lechuga (romana o cos) también son excelentes fuentes de beta-caroteno.
En la siguiente tabla se indican los contenidos de vitamina A por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
Tabla 2: Contenido de vitamina A por porción de distintos alimentos considerados buena fuente de esta vitamina.
| ALIMENTOS | TAMAÑO PORCIÓN | UI |
| Batata, cocida con piel | 1 unidad | 28.058 |
| Zapallo (calabaza), horneado | 1 taza (cubos) | 22.868 |
| Hígado de res, frito | 3 onzas | 22.175 |
| Espinacas, congeladas, cocida | ½ taza | 11.458 |
| Zanahorias, cruda | ½ taza | 9.189 |
| Melón, crudo | ½ taza | 2.706 |
| Pimientos, dulce, rojo, crudo, | ½ taza | 2,332 |
| Mangos, crudo | 1 unidad | 2.240 |
| Guisantes ojos negros (caupí), hervidos | 1 taza | 1.305 |
| Albaricoques, secos | 10 mitades | 1.261 |
| Brócoli, cocido | ½ taza | 1.208 |
| Requesón, parcialmente descremado | 1 taza | 945 |
| Arenque, Atlántico, encurtido | 3 onzas | 731 |
| Leche descremada, enriquecida vitamina A+D | 1 taza | 524 |
| Huevo | 1 grande | 260 |
FUENTE: https://ods.od.nih.gov/factsheets/VitaminA-HealthProfessional/
Durante el embarazo las necesidades de vitamina C aumentan moderadamente, especialmente en el último trimestre13. La cantidad de vitamina C disponible para el feto depende exclusivamente de la dieta de la madre14. La vitamina C es un potente antioxidante capaz de neutralizar los radicales libres dañinos. Además refuerza el sistema inmunológico y es necesaria para la síntesis de colágeno (proteína esencial de todos los tejidos conectivos del cuerpo, incluido los huesos, dientes, piel, tendones y vasos sanguíneos) y la síntesis de neurotransmisores, como la serotonina (que facilita la regulación del estado de ánimo). Y como se mencionó anteriormente mejora la absorción del hierro, entre otras funciones3,5.
La concentración de vitamina C en la sangre de la madre se reduce durante el embarazo. Esto se debe a que la vitamina C se transfiere activamente al feto durante el embarazo y a que el volumen de plasma sanguíneo aumenta durante el embarazo diluyendo esta vitamina. Por tal razón, las necesidades de vitamina C de de la mujer embarazada aumentan, siendo 10-15 mg/día más altos respecto a la mujer no embarazada1.
La deficiencia de vitamina C se ha asociado a un mayor riesgo de infecciones y complicaciones, incluyendo preeclampsia, rotura prematura de membranas y parto prematuro. Sin embargo, la suplementación con vitamina C no ha demostrado reducir el riesgo de dichos desórdenes17.
El IOM recomienda una ingesta de 85 mg al día para las mujeres embarazadas de 19 años o más, y de 80 mg/día para las madres más jóvenes18.
No consuma más vitamina C que la dosis recomendada. En dosis sobre 400 mg, virtualmente toda la vitamina C es excretada través de la orina. Además altas dosis de vitamina C (más de 2 g) podrían provocar desórdenes gastrointestinales, como cólicos estomacales y diarrea1,19. También puede afectar negativamente el metabolismo del bebé1.
Las frutas (especialmente cítricos, fresas, kiwi) y los zumos de frutas, patatas, brócoli, coliflor, pimentón rojo y amarillo, repollo, fresas, tomates, espinaca, coles de Bruselas.
En la siguiente tabla se indican los contenidos de vitamina C por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
Tabla 3: Contenidos de vitamina C por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
| ALIMENTO | PORCIÓN | mg |
| Jugo de naranja, | 1 taza | 124 |
| Pimiento rojo, dulce, crudo | ½ taza | 95 |
| Fresas | 1 taza enteras (144 g) | 85 |
| Naranja | 1 mediana | 70 |
| Kiwi | 1 mediano | 64 |
| Pimiento verde, dulce, crudo | ½ taza | 60 |
| Melón | 1 taza (cubos) | 57 |
| Brócoli, cocinado | ½ taza | 51 |
| Coles de Bruselas, cocidos | ½ taza | 48 |
| Col, cocinada | ½ taza | 28 |
| Coliflor, cruda | ½ taza | 26 |
| Papa, horneada | 1 mediana | 17 |
| Tomate, crudo | 1 mediano | 17 |
| Espinacas, cocidas | 1/2 taza | 9 |
| Guisantes verdes, congelados, cocinados | ½ taza | 8 |
https://ods.od.nih.gov/factsheets/VitaminC-HealthProfessional/
http://www.naturalhub.com/natural_food_guide_fruit_vitamin_c.htm
La importancia de la vitamina D en el desarrollo del esqueleto fetal y del infante es bien reconocida. Esta vitamina es esencial para mantener los niveles sanguíneos de calcio y fósforo dentro de un cierto rango, lo cual es vital para el funcionamientonormal del sistema nervioso, la apropiada función neuromuscular, así como para el crecimiento óseo y la mantención de la densidad ósea1,5,20. Además la vitamina D tiene otras funciones menos conocidas pero muy importantes, tales como promover la acción y secreción de la insulina, la modulación inmune y el desarrollo de los pulmones. Por lo cual esta vitamina tiene el potencial de influir en varios factores en el desarrollo del feto21.
Existen muchas formas de vitamina D, pero sólo 2 formas son activas en el cuerpo: la vitamina D2 (o ergocalciferol) y la vitamina D3 (o colecalciferol). Estas formas activas pueden provenir del sol, los alimentos (naturales y fortificados) y suplementos dietéticos. El sol es la fuente más potente de vitamina D. La piel produce esta vitamina al exponerse directamente a la luz solar, convirtiendo un componente del colesterol de la piel en la forma activa de la vitamina D, la vitamina D3 o colecalciferol5.
La deficiencia de vitamina D materna conduce a pobre mineralización del esqueleto fetal en el útero, la cual puede manifestarse como raquitismo, craneotabes (ablandamiento de los huesos del cráneo), y osteopenia (enfermedad metabólica ósea) en el recién nacido. Además la insuficiencia o deficiencia de vitamina D durante el embarazo se ha asociado con múltiples resultados adversos del embarazo, tales como, restricción del crecimiento intrauterino, preeclampsia, parto prematuro, y diabetes gestacional, así como sibilancias recurrentes (cuadro obstructivo) y mayor tasa de problemas de lenguaje en infantes. También se ha asociado la deficiencia de vitamina D en el embarazo con un mayor riesgo de infecciones en la madre y bebé1.
Un reciente estudio realizado por investigadores de Harvard, encontraron que los niños de madres con deficiencia de vitamina D en etapas tempranas del embarazo podrían tener mayor riesgo de desarrollar esclerosis múltiple en la adultez, respecto a los niños de madres con altos niveles de vitamina D en el embarazo. Los investigadores encontraron que estos niños tenían casi el doble del riesgo de desarrollar esta enfermedad22.
Por otro lado, el exceso de vitamina D induce altos niveles de calcio en sangre. Esto puede conducir a la formación de depósitos de calcio en tejidos blandos tales como el corazón y pulmones, confusión y desorientación, cálculos renales y daño renal, nauseas, vómitos, constipación, falta de apetito y pérdida de peso1.
El IOM recomienda una ingesta de 15 ug al día (600 UI/día) para las mujeres embarazadas (lo mismo que para las mujeres no embarazadas). Además este organismo establece un nivel máximo tolerable de vitamina D para la embarazada igual a 100 ug diarios (4000 UI/día)23. Mientras que la OMS recomienda una ingesta de 5 ug/día (200 UI/día) para las mujeres embarazadas y lactantes13.
Existe evidencia reciente que sugiere que la deficiencia de vitamina D es común durante el embarazo, especialmente entre los grupos de alto riesgo, incluidos los vegetarianos, las mujeres con exposición limitada al sol (por ejemplo, aquellos que viven en climas fríos, residen en las latitudes septentrionales, o usan ropa protectora solar e de invierno) y minorías étnicas, especialmente aquellos con piel más oscura24.
Muchas organizaciones de salud aconsejan la suplementación con vitamina D durante el embarazo y la lactancia porque mejora el estado de la vitamina D en las madres durante el embarazo y puede actuar como protección contra los resultados adversos gestacionales. Las dosis recomendadas oscilan entre 200 UI/día y 400 UI/día. Sin embargo, la ingesta de vitamina D suficiente para alcanzar una concentración sanguínea ideal de 80 nmol/l (32 ng/ml) es mayor a las recomendaciones actuales, por lo que se aconseja un aumento, por ejemplo, a 1000 UI/día, 5000 UI/semana o una dosis única de 200.000 o más25. Un reciente estudio concluyó que un suplemento diario de 4.000 UI de vitamina Ddesde la semana 12-16 de gestación es más efectivo que otras dosis (400 UI y 2000 UI), en alcanzar un nivel óptimo de vitamina D en sangre (definido como 25-hidroxivitamina D ≥ 80 nm/l) durante todo el embarazo, y sin riesgo de toxicidad26. La mayoría de los expertos están de acuerdo en que la suplementación con vitamina D en dosis de hasta 4.000 UI por día durante el embarazo o la lactancia es segura24.
El Colegio Americano de Obstetricia y Ginecología (ACOG)24 sugiere que las mujeres embarazadas en riesgo de deficiencia de vitamina D, como aquellas que presentan condiciones médicas tales como enfermedad crónica de riñón, falla hepática, síndromes de malabsorción (Ej. enfermedad inflamatoria intestinal), y trastornos granulomatosos (Ej. sarcoidosis, tuberculosis e histoplasmosis) deberían medir sus niveles sanguíneos de vitamina D para determinar el estado nutricional de esta vitamina. También debería medir sus niveles aquellas mujeres de piel oscura, o que cubren toda la piel expuesta, o que usan siempre pantalla solar en exteriores o que viven en latitudes con poca exposición solar (por sobre o bajo la latitud 33°)1,24. La mayoría de los expertos están de acuerdo que si se identifica deficiencia de vitamina D durante el embarazo, un suplemento diario de 1.000-2.000 UI de vitamina D es seguro24.
La mayoría de las personas cumplen al menos en parte con el requerimiento de vitamina D a través de la exposición solar27. Sin embargo, la síntesis de vitamina D de esta forma varía según distintos factores; siendo la latitud y la época del año los factores más importantes5. Las ingestas recomendadas de vitamina D se estiman suponiendo una exposición escasa al sol27.
Respecto a los alimentos, son muy pocos lo que contienen esta vitamina de forma natural. Los pescados grasos (y sus aceites) como el salmón, el atún y la caballa se encuentran entre las mejores fuentes de vitamina D. El hígado vacuno, el queso y la yema de huevo contienen cantidades menores. Levadura y hongos comestibles aportan cierta cantidad de vitamina D27.
En varios países se fortifican los alimentos con vitamina D (vitamina D2 o D3), incluyendo alimentos como leche, quesos, margarina, cereales para el desayuno y jugo de naranja1. Estos alimentos son la fuente principal de vitamina D en algunos países, como Estados Unidos27.
En la siguiente tabla se indican los contenidos de vitamina D por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
Tabla 4: Contenidos de vitamina D por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
| ALIMENTO | PORCIÓN | UI |
| Aceite de hígado de bacalao | 1 cucharada | 1.360 |
| Pez espada, cocido | 3 onzas | 566 |
| Salmón (salmón rojo), cocido | 3 onzas | 447 |
| Atún, enlatado en agua, escurrido | 3 onzas | 154 |
| Jugo de naranja fortificado con vitamina D, (revisar las etiquetas de productos, como la cantidad de vitamina D añadida varía) | 1 taza | 137 |
| Leche, sin grasa, baja en grasa, y entera, vitamina fortificada en vitamina D | 1 taza | 115-124 |
| Margarina, fortificada | 1 cucharada | 60 |
| Sardinas, envasadas en aceite, escurridas | 2 sardinas | 46 |
| Hígado, carne, cocido | 3 onzas | 42 |
| Huevo, (la vitamina D se encuentra en la yema) | 1 grande | 41 |
| Cereales listos para comer, enriquecidos con un 10% del VD para la vitamina D, (cereales más fortificados podrían proporcionar más del VD) | 0,75-1 taza | 40 |
https://ods.od.nih.gov/factsheets/VitaminD-HealthProfessional/#h3
La vitamina B12 o cobalamina cumple numerosas funciones en el organismo. Es necesaria para el funcionamiento saludable del sistema nervioso, la formación de glóbulos rojos y la síntesis de ADN1,5. En la embriogénesis (formación del embrión) es importante junto con el folato, para la apropiada formación del tubo neural y desarrollo del cerebro1.
La vitamina B12 traspasa la placenta y está presente en la leche materna. El nivel en sangre de esta vitamina en el feto depende principalmente de la ingesta y absorción de vitamina B12 durante el embarazo, y menos de las reservas maternas en el hígado1.
El estado o niveles sanguíneos de la vitamina B12 durante el embarazo es crítico, ya que la deficiencia de vitamina B12 materna puede afectar adversamente los resultados del embarazo. La deficiencia de vitamina B12 se considera como un factor de riesgo modificable para los defectos de tubo neural y otros resultados adversos del embarazo, debido a la estrecha interrelación metabólica entre esta vitamina y el folato y a la importancia determinante del nivel de vitamina B12 sobre los niveles de homocisteina en sangre. Niveles elevados de homocisteina, que pudieran resultar de una deficiencia de vitamina B12, se asocia con preeclampsia, parto prematuro, bajo peso al nacer e infantes pequeños para la edad gestacional1.
Además los niños nacidos de madres deficientes en vitamina B12 también pueden nacer con deficiencia o pueden presentarla después, si reciben lactancia materna exclusiva28. Las manifestaciones típicas de la deficiencia de vitamina B12 en los niños son: mal desarrollo cerebral y mal crecimiento y desarrollo general, regresión del desarrollo, hipotonía, dificultad en la alimentación, letargo, temblores, hiperirritabilidad y coma. Las imágenes cerebrales pueden mostrar atrofia y retardo de la mielinización, y también pueden presentar anemia29.
El IOM recomienda una ingesta de vitamina B12 igual a 2,6 ug al día para las mujeres embarazadas (un 8% más respecto a las mujeres no embarazadas)9. La OMS adoptó las mismas recomendaciones de la IOM para mujeres embarazadas y lactantes.
La vitamina B12 está presente en productos animales, como carnes, pescados, mariscos, lácteos y huevos. Los productos lácteos son una fuente especialmente altamente "biodisponible" de esta vitamina.La vitamina B12 en la carne puede ser menos biodisponible, debido a las pérdidas durante la cocción y a la presencia de colágeno. No se conocen alimentos vegetales que contengan naturalmente una cantidad significativa de vitamina B12 activa30. Las preparaciones de algas (Ej. espirulina) al parecer no contienen vitamina B12 que sea biodisponible para el ser humano, y no deberían ser consideradas como fuente de esta vitamina1. Aunque recientes análisis revelaron que algunos alimentos vegetales, como ciertos frijoles fermentados y verduras y algas y hongos comestibles, contienen cantidades significativas de vitamina B12 bioactiva31.
Otra fuente de vitamina de B12 son los alimentos fortificados. Los alimentos que se fortifican con vitamina B12 en algunos países son: cereales para el desayuno, bebidas a base de soya, sustitutos vegetarianos de carne (Ej. hamburguesa de soya).
Las mujeres en riesgo de deficiencia de vitamina B12 (Ej. mujeres veganas o con malabsorción intestinal) deberían tomar suplementos o consumir regularmente alimentos fortificados con esta vitamina de tal forma de cumplir con las recomendaciones (2,6 ug/ día para la embarazadas)1.
En la siguiente tabla se indican los contenidos de vitamina B12 por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
Tabla 5: Contenidos de vitamina B12 por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
| ALIMENTOS | PORCIÓN | mcg |
| Almejas, cocidas | 3 onzas | 84,1 |
| Hígado, carne, cocido | 3 onzas | 70,7 |
| Cereales para el desayuno, fortificados con el 100% del VD para la vitamina B12 | 1 porción | 6,0 |
| Trucha, arco iris, salvaje, cocinada | 3 onzas | 5,4 |
| Salmón, salmón rojo, cocinado | 3 onzas | 4,8 |
| Trucha arco iris, de cría, cocida | 3 onzas | 3,5 |
| Atún, claro, enlatado en agua | 3 onzas | 2,5 |
| Cereales para el desayuno, fortificados con el 25% del VD para la vitamina B12 | 1 porción | 1,5 |
| Carne de res, lomo superior, a la parrilla | 3 onzas | 1,4 |
| Leche baja en grasa | 1 taza | 1,2 |
| Yogur fruta, bajo en grasa | 1 taza | 1,1 |
| Queso, suizo | 1 onza | 0,9 |
| Taco de carne | 1 taco suave | 0,9 |
| Jamón, embutidos, asado | 3 onzas | 0,6 |
| Huevo, entero, cocido | 1 grande | 0,6 |
La colina es necesaria para el metabolismo, la integridad estructural de las membranas celulares y la neurotransmisión. Normalmente se agrupa con las vitaminas del grupo B por su función en la digestión de las grasas y el transporte y metabolismo de la homocisteína. Se considera un nutriente esencial, ya que el cuerpo no puede sintetizar suficiente cantidad para satisfacer nuestras necesidades5.
La colina es necesaria para el crecimiento y desarrollo del feto y es particularmente importante para el desarrollo del cerebro5.
La deficiencia de colina materna durante el periodo periconcepcional (es decir, antes del embarazo y durante los primeros dos meses de gestación), al igual que el folato se asocia con un mayor riesgo de defectos de tubo neural en el bebé. Al respecto un reciente gran estudio prospectivo usando datos de 180.000 mujeres embarazadas, encontró una relación lineal entre la mayor concentración de colina en sangre y la disminución del riesgo de defectos del tubo neural32.
La IOM recomienda una ingesta adecuada de colina igual a 450 mg/día (25 mg más respecto a las mujeres no embarazadas). Además establece una ingesta máxima tolerable igual a 3,5 g/día para las mujeres mayores de 19 años y 3 g/día para las mujeres entre 14-18 años9. Por otro lado, la OMS no establece ingesta recomendada para la colina.
Estudios recientes sugieren que la ingesta de colina por sobre las recomendaciones actuales podría ser beneficiosa para mejorar la función de la placenta33 y reducir los niveles sanguíneos de cortisol en el cordón umbilical34. Aunque no se debe consumir en exceso (más de 3,5 g al día) ya que puede generar un incremento de acumulación de grasa en el hígado, que con el tiempo puede producir daños hepáticos1. Además, la ingesta excesiva de colina por consumo de suplementos presenta varios síntomas de toxicidad, entre ellos olor corporal desagradable, vómitos, salivación excesiva, sudoración, diarrea y presión sanguínea baja5.
El hígado y los huevos (yema) son especialmente ricos en colina. Otras buenas fuentes de colina son: germen de trigo, carnes, pescados, mariscos, lácteos, poroto de soya y derivados, algunos vegetales (berza común, lechuga iceberg, coliflor, brócoli). Aunque el hígado contiene altos niveles de colina no se recomienda su consumo excesivo durante el embarazo, debido al riesgo potencial de una ingesta excesiva de vitamina A1. La lecitina o fosfatidilcolina que se añade a los alimentos durante su procesado como agente emulsionante, también contribuye a la ingesta de colina en la dieta5.
Una dieta variada debería proveer suficiente colina para satisfacer las necesidades de la mayoría de las mujeres. En el caso de las mujeres veganas, éstas podrían presentar deficiencia de colina35. Para mantener un nivel óptimo de colina durante el embarazo y lactancia, puede ser necesario tomar un multivitaminico diario que contenga 450 mg de colina, especialmente las mujeres veganas1.
En la siguiente tabla se indican los contenidos de colina por porción de distintos alimentos, que se consideran buena fuente de esta vitamina.
Tabla 6: Contenidos de colina por porción de distintos alimentos, que se consideran buena fuente.
| ALIMENTOS | PORCIÓN | mg |
| Hígado, vacuno | 3 oz (85 g) | 362,1 |
| Huevo, duro, hervido | 1 grande | 147 |
| Carne vacuno, magra, asado | 3 oz | 87,2 |
| Pechuga de pollo, sin piel, asada | 3 oz | 72,5 |
| Bacalao, del Atlántico, cocido | 3 oz | 71,1 |
| Germen de trigo | 2 cucharadas (14 g) | 50,6 |
| Coliflor, cocida | 1 taza | 48,5 |
Tabla 7:Ingestas recomendada de vitaminas para la mujer embarazada y no embarazada (NE), edad 19-50 años
| VITAMINAS |
IOM |
IOM | IOM (UL)d | OMS/FAO |
|
Mujer NE (19-50 años) |
Embarazada | |||
| Vitamina Aac(mcg RAE) | 700 | 770 (2541 UI) | 3000 | 800 |
| Vitamina Cac(mg) | 75 | 85 | 2000 | 55 |
| Vitamina Dac(mcg) | 15 (600 UI) | 15 (600 UI) | 100 (4000 UI) | 5 (200 UI) |
| Vitamina Ea(mg) | 15 | 15 | 1000 | - |
| Vtamina K bc(mcg) | 90 | 90 | ND | 55 |
| Tiamina/B1ac(mg) | 1,1 | 1.4 | ND | 1,4 |
| Riboflavina/B2ac (mg) | 1,1 | 1.4 | ND | 1,4 |
| Niacina /B3 ac(mg) | 14 | 18 | 35 | 18 |
| Vitamina B6ac (mg) | 1,3 | 1,9 | 100 | 1,9 |
| Acido pantoténicobc (mg) | 5 | 6 | ND | 6 |
| Biotinabc (mcg) | 30 | 30 | ND | 30 |
| Colina b(mg) | 425 | 450 | 3500 | - |
| Folatoac (mcg) | 400 | 600 | 1000 | 600 |
| Vitamina B12ac (mcg) | 2,4 | 2,6 | ND | 2,6 |
a: Cantidad diaria recomendada (RDA)
b: Ingesta adecuada (AI)
c:Ingesta de nutrientes recomendada (IRN), se corresponde con la RDA
d: Nivel Máximo de Ingesta Tolerable. Nivel a partir del cual empiezan a observarse efectos adversos y/o el nivel máximo de ingesta que no produce tales efectos.
REFERENCIAS
- GLUCKMAN, HANSON, YAP SENG, BARDSLEY, A. (2015). Nutrition and Lifestyle for Pregnancy and Breastfeeding. 1era ed. Oxford University Press.
- http://www.hsph.harvard.edu/nutritionsource/folic-acid/
- BARTHOLOMEW, A. (2012). The truth about Vitamins and Choosing the nutrients you need to stay health. A Harvard Medical School Special Health Report.
- http://lpi.oregonstate.edu/es/mic/vitaminas/folato#definiciones.
- THOMPSON, JANICE L.; MANORE MELINDA M.; VAUGHAN LINDA A. (2008). La nutrición en el ciclo vital: embarazo y primer año de vida. Cáp. 17. En: Nutrición. Ed. Pearson Educación S.A.
- http://www.marchofdimes.org/complications/neural-tube-defects.aspx
- http://www.who.int/nutrition/publications/micronutrients/wheat_maize_fort_es.pdf
- http://lpi.oregonstate.edu/es/mic/vitaminas/folato
- DRI DIETARY REFERENCE INTAKESFORThiamin, Riboflavin,Niacin, Vitamin B6,Folate, Vitamin B12,Pantothenic Acid,Biotin, and Choline.http://www.nap.edu/read/6015/chapter/1#pagetop
- http://www.who.int/elena/titles/folate_periconceptional/es/
- SCHULER, J. (2013). Su Embarazo Semana a Semana. 3a ed. Da Capo Press.
- TALAULIKAR, V.S.; ARULKUMARAN, S. (2011). Folic acid in obstetric practice: a review. Obstet Gynecol Surv. 66(4):240-247.
- WHO/ FAO. (2004). Vitamin And Mineral Requirements In Human Nutrition. 2a ed.
- WALKER, A.; HUMPHRIES, C. (2005). The Harvard Medical School Guide to Healthy Eating During Pregnancy. Harvard Medical School Guides.
- BROWN, J.E. (2008). Cómo alimentarse antes, durante y después del embarazo. Grupo Editorial Norma.
- DROR , D.K. AND L.H. ALLEN. (2012). Interventions with vitamins B6, B12 and C in pregnancy. Paediatr Perinat Epidemiol, 26 (Suppl 1):55–74.
- INSTITUTE OF MEDICINE (2000). Dietary Reference Intakes for Vitamin C, Vitamin E, Selenium, and Carotenoids . Disponible en: http://www.nap.edu/catalog/9810/dietary-reference-intakes-for-vitamin-c-vitamin-e-selenium-and-carotenoids
- http://www.health.harvard.edu/staying-healthy/what-you-should-know-about-vitamin-c
- http://lpi.oregonstate.edu/es/mic/vitaminas/vitamina-D
- ROYAL COLLEGE OF OBSTETRICIANS AND GYNAECOLOGIS. (2014). Vitamin D in Pregnancy. Scientific Impact Paper No. 43. Disponible en: https://www.rcog.org.uk/globalassets/documents/guidelines/scientific-impact-papers/vitamin_d_sip43_june14.pdf
- http://archneur.jamanetwork.com/article.aspx?articleid=2499458
- http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3046611/table/T1/
- THE AMERICAN COLLEGE OF OBSTETRICIANS AND GYNECOLOGISTS (2011). Vitamin D: screening and supplementation during pregnancy. Committee Opinion No. 495. Obstet Gynecol, 118:197-8. Disponible en: http://www.acog.org/Resources-And-Publications/Committee-Opinions/Committee-on-Obstetric-Practice/Vitamin-D-Screening-and-Supplementation-During-Pregnancy
- http://apps.who.int/rhl/pregnancy_childbirth/antenatal_care/nutrition/cd008873_mazharsb_com/es/index.html
- HOLLIS, B.; JOHNSON, D.; HULSEY, T.; EBELING, M.; WAGNER, L. (2011). Vitamin D Supplementation during Pregnancy: Double Blind, Randomized Clinical Trial of Safety and Effectiveness, Journal of Bone and Mineral Research, Wiley-Blackwell, DOI: 10.1002/jbmr.463.
- https://ods.od.nih.gov/factsheets/VitaminD-DatosEnEspanol/#h5
- HONZIK, T.; ADAMOVICOVA, M.; SMOLKA, V.; MAGNER, M.; HRUBA, E.; ZEMAN, J. (2010). Clinical presentation and metabolic consequences in 40 breastfed infants with nutritional vitamin B12 deficiency-what have we learned? Eur J Paediatr Neurol; 14: 488-95.
- http://www.intramed.net/contenidover.asp?contenidoID=78857
- http://www.health.harvard.edu/vitamins-and-supplements/getting-enough-vitamin-b12.
- WATANABE, F.; YABUTA, Y.; TANIOKA, Y.; BITO, T. (2013). Biologically active vitamin B12 compounds in foods for preventing deficiency among vegetarians and elderly subjects. J Agric Food Chem, 61(28):6769-6775
- SHAW, G.; FINNELL, R.; BLOM, H.; CARMICHAEL, S.; VOLLSET, S.; YANG, W.; UELANDF, P. (2009). Choline and Risk of Neural Tube Defects in a Folate-fortified Population. Epidemiology; 20: 714-719.
- JIANG , X. et al. (2013). A higher maternal choline intake among third-trimester pregnant women lowers placental and circulating concentrations of the antiangiogenic factor fms-like tyrosine kinase-1 (sFLT1). FASEB J, 2013. 27 (3):1245–53. Disponible en: http://www.fasebj.org/content/27/3/1245.long
- JIANG , X. ET AL. (2012). Maternal choline intake alters the epigenetic state of fetal cortisol-regulating genes in humans . FASEB J, 2012. 26 (8):3563–74. Disponible en: http://www.fasebj.org/content/26/8/3563.long
- http://lpi.oregonstate.edu/mic/other-nutrients/choline#food-sources


















